Sekundärprevention vid stabil kranskärlssjukdom
Vid akut kranskärlssjukdom är det dominerande symtomet vanligen central ihållande bröstsmärta. Smärtdurationen är vanligen 5-15 minuter och smärtan släpper vid vila eller av nitroglycerin. De flesta riskfaktorer för kranskärlssjukdom är livsstilsrelaterade, bland annat rökning, fysisk inaktivitet, fetma, ohälsosamma matvanor, och en rad psykosociala faktorer.
Bakgrund
Ischemisk hjärtsjukdom är orsakad av ateroskleros i hjärtats kranskärl. Om aterosklerosen leder till förträngningar i kärlen blir blodförsörjningen till hjärtmuskeln otillräcklig, vilket kan orsaka syrebrist (ischemi) i den del av hjärtmuskeln som kärlen försörjer. Syrebristen kan i sin tur leda till symtom, och yttrar sig i flesta fall som stabil angina pectoris, instabil angina eller akut hjärtinfarkt. De två sistnämnda begreppen benämns ofta gemensamt akuta koronara syndrom (AKS).
>> Gå direkt till fortbildning om sekundärprevention vid stabil kranskärlssjukdom
Epidemiologi
Även om nyinsjuknande i kranskärlsjukdom har minskat kraftigt de senaste decennierna så är kranskärlssjukdom fortfarande är en av de vanligaste folksjukdomarna i Sverige, inte minst då dödligheten också har minskat och patienterna lever därför längre med sin sjukdom. Mellan 25 000 och 30 000 personer i Sverige drabbas av en akut hjärtinfarkt årligen. Risken för män och kvinnor att drabbas över sin livstid är relativt likvärdig, även om kvinnor insjuknar något senare i livet än män. Den nedåtgående trenden i dödlighet har planat av något de senaste åren, med en ettårsdödlighet som nu ligger ganska stabilt på cirka 14 procent (Figur 1). Mortaliteten är relativt jämnt fördelad mellan könen (Figur 2).

Figur 1. Ettårsmortalitet i akut hjärtinfarkt från 1995 till 2018. Data från SWEDEHEART.
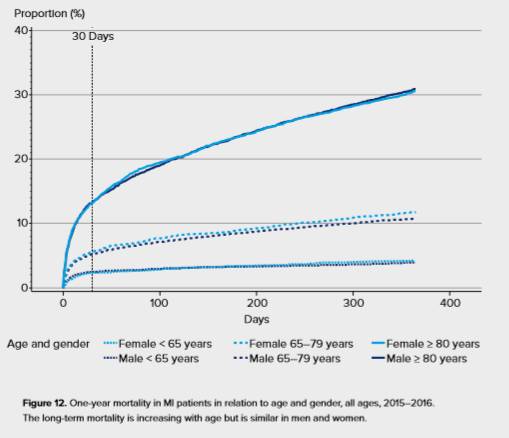
Figur 2. Ettårsmortalitet i hjärtinfarkt 2015-2016, uppdelat på ålder och kön. Data från SWEDEHEART:s årsrapport 2017.
NetdoktorPro rapporterar från ESC
Följ vår kongressbevakning från europeiska kardiologföreningens (ESC) årliga möte. Ta del av bland annat kongressrapporter, referat och intervjuer med kollegor som deltagit.
Symtom vid kranskärlssjukdom
Vid akut kranskärlssjukdom, som innefattar såväl instabil angina som akut hjärtinfarkt, är det dominerande symtomet vanligen central ihållande bröstsmärta, som varar mer än 15 minuter. Kvinnor kan dock ofta debutera med mer ospecifika symtom som tungandning, illamående eller andra former av smärta. Vid stabil angina pectoris är smärtan också vanligen lokaliserad till bröstet, men utstrålning till armarna, mellan skulderbladen eller i käken, är heller inte ovanligt. Smärtdurationen är vanligen 5-15 minuter och smärtan släpper vid vila eller av nitroglycerin. När symtomen förekommit under minst några veckor utan tydliga tecken till försämring betecknas tillståndet som stabilt. Kärlkramp vid ansträngning (effortangina) provoceras av fysisk eller psykisk ansträngning, och upphör snabbt efter det att ansträngningen avbrutits. Spasmangina däremot utlöses av sammandragning av (kramp i) muskellagret i kranskärlet och är av sådan varaktighet att hjärtmuskulaturen utsätts för symtomgivande syrebrist. Spasmangina kan förekomma i vila och det är inte ovanligt med blandformer.
Utredning
Enligt de senaste riktlinjerna för utredning av stabil bröstsmärta bör patienter med stabil bröstsmärta och intermediär sannolikhet för ischemisk genes i första hand remitteras till ett stresstest, såsom myokardskint (SPECT), om resurser och kompetens finns för att genomföra dylik undersökning (se figur nedan). Arbets-EKG är ett andrahandsval i denna situation, och ska endast väljas om inte myokardskint finns som ett alternativ.
De tre primära indikationerna för invasiv koronarangiografi hos patienter med stabil angina är: accentuerade symtom trots optimal antianginös behandling, nedsatt vänsterkammarfunktion eller tecken till minst måttlig ischemi på skintigrafi, motsvarande minst tio procent av vänsterkammaren.

Figur 3. Val av lämplig undersökning för patienter med misstänkt angina, enligt riktlinjer från Europeiska Kardiologföreningen 2013.
En hel ny arsenal med icke-invasiva bild- och funktionsundersökningar för utredning av misstänkt stabil kranskärlssjukdom är på väg. Dessa inkluderar DT av kranskärl inklusive skattning av mängden kalk i kärlen (så kallad kalcium scoring), DT av kranskärl med FFR-mätning, perfusions-MR och PET-scanning. De nya utredningsmetoderna kan med stor precision beskriva anatomi och/eller graden av ischemi. Studier har bekräftat att man i många fall därigenom kan undvika onödiga invasiva kranskärlsröntgen och dessutom snabbare komma fram till korrekt diagnos, vilket i sin tur påverkar insättning av behandling och patientens framtida prognos. Val av lämplig undersökning vid utredning av misstänkt angina kommer därför säkerligen att ändras betydligt inom loppet av några år.
Behandling efter hjärtinfarkt
Efter genomgången hjärtinfarkt bör dubbel trombocythämning med ASA och tikagrelor eller klopidogrel/prasugrel samt betablockad, ACE-hämmare och statiner (och ezetimibe vid behov) sättas in, liksom nitroglycerin vid behov.
Patienter med ischemisk hjärtsjukdom med LDL ≥2,5 mmol/L, trots maximalt tolererad behandling med statin och ezetimibe, bör erbjudas behandling med PCSK-9-hämmare. Behandling med PCSK9-hämmare, som är ett injektionspreparat i förfylld penna (liknande insulinpenna), ska initieras av specialist inom kardiologi, endokrinologi eller internmedicin, men kan itereras och följas upp inom primärvården (se referens 3 nedan för mer information om NT-rådets rekommendation kring förskrivning).
Baserat på PEGASUS-studien (4) rekommenderas förlängd dubbel trombocythämning med ASA plus sänkt dos tikagrelor till patienter med hög risk för nya kardiovaskulära händelser. Behandlingen är dock endast indicerad i tre år efter det initiala året med fulldos tikagrelor, då uppföljningsdata från studien är begränsad till den tiden.
Alternativt kan man sätta in lågdos rivaroxaban direkt, tillsammans med ASA, eftersom intensifierad antitrombotisk behandling av patienter med rivaroxaban, i kombination med ASA, är indicerad för att förebygga aterotrombotiska händelser hos patienter med kranskärlssjukdom eller symtomatisk perifer kärlsjukdom med hög risk för ischemiska händelser.
Behandlingen har visat sig reducera risken för återinsjuknande i hjärtinfarkt, kardiovaskulär död och stroke (5). För högriskpatienter med ytterligare riskfaktorer, såsom typ-2 diabetes, etablerad sjukdom i flera kärlsystem eller njursvikt (eGFR 15-60 ml/min), är den absoluta riskreduktionen ännu högre. Behandlingen medför dock också en ökad risk för blödningar. Majoriteten av blödningarna är gastrointestinala, där en stor andel orsakas av en hittills oupptäckt malignitet. En noggrann malignitetsutredning är således indicerad vid blödning associerad med behandlingen.
Sekundärprevention
Den behandling av kranskärlssjukdom med störst effekt på patienternas framtida prognos är sekundärprevention, som handlar om att påverka riskfaktorer hos patienter som drabbats av hjärtinfarkt. De flesta riskfaktorer för kranskärlssjukdom är till stor del livsstilsrelaterade och inkluderar rökning, ohälsosamma matvanor, fysisk inaktivitet, fetma (framförallt bukfetma), blodfettsrubbningar, högt blodtryck, störd glukosmetabolism och en rad psykosociala faktorer.
Sekundärprevention bör innehålla såväl medicinsk behandling som kontinuerlig patientutbildning kring levnadsvanor med fokus på patientens eget ansvar för sin hälsa. Daglig fysisk aktivitet samt regelbunden fysisk träning är en väsentlig del av behandlingen, där träning har minst lika stor påverkan på patienternas prognos som exempelvis statiner. Då kranskärlssjukdomen är kronisk är sekundärprevention inte en tidsbegränsad intervention, utan bör pågå livet ut.
För bästa möjliga effekt bör patienten ha tillgång till flera professioner under sin uppföljning: läkare, sjuksköterskor, fysioterapeuter, dietister och psykologer/kuratorer.
Regelbunden kontroll
Alla patienter med stabil ischemisk hjärtsjukdom, med eller utan symtom, bör komma på kontroll minst en gång om året. Vid årskontroll bör följande göras:
- Anamnes:
Har patienten anginösa besvär? Smärtkaraktär: utstrålning, duration, utlösande faktorer. Glöm inte att andfåddhet kan vara uttryck för angina (vanligare hos patienter med diabetes) och att atypiska/diffusa symtom oftare ses hos kvinnor och patienter med diabetes.
- Status:
- Allmäntillstånd: inkompensationstecken
- Hjärta: frekvens, rytm, blåsljud
- Blodtryck
- Vikt (BMI) och midjemått
- Vilo-EKG ska alltid tas i samband med årskontroller, även om patienten inte har några symtom eller avvikande fynd vid status. Tysta hjärtinfarkter är vanligt förekommande, likaså arytmier som inte alltid ger sig till känna vid kroppslig undersökning. Däremot behövs inte ultraljud av hjärtat som en del av rutinkontroll hos dessa patienter, utan endast om patienten har nytillkommet blåsljud eller symtom/statusfynd talande för hjärtsvikt.
- Lab: Hb, kalium, kreatinin, fasteblodsocker, HbA1c, lipidstatus, ASAT, ALAT (om patienten är statinbehandlad), NT-proBNP (om patienten har kliniska fynd talande för hjärtsvikt).
- Bekräfta aktuella läkemedel, inklusive icke-receptbelagda läkemedel.
- Penetrera levnadsvanor: tobaksbruk, kostvanor, fysisk aktivitet och träning
Det kan vara svårt att hinna med alla dessa saker under en återbesökstid till läkare, speciellt ett meningsfullt samtal kring levnadsvanor, som enligt Socialstyrelsens riktlinjer (1) bör vara ett rådgivande eller kvalificerat rådgivande samtal. Nyttja gärna övrig personal på din vårdcentral, såsom sjuksköterskor, fysioterapeuter eller dietister, för att gå igenom detta med patienten (se referens 2 nedan för mer information om samtal kring levnadsvanor).
Målvärden
LDL-kolesterol är det primära behandlingsmålet för patienter med ischemisk hjärtsjukdom, då LDL inte bara är en markör för ökad risk, utan också kan påverkas genom behandling. Hos dessa patienter är behandlingsmålet <1,8 mmol/L, eller en halvering av utgångsvärdet om patienten haft ett obehandlat värde på 3,6 mmol/L eller lägre. Halvering av högre värden än 3,6 mmol/L gäller inte längre, utan alla patienter ska ner till minst <1,8 mmol/L.
Motions- och kostvanor kan också påverka kolesterolet en hel del. Följande målvärden gäller för patienter med stabil kranskärlssjukdom:
- Motion/träning
- Blandad konditions- och styrketräning tre gånger i veckan, samt måttligt ansträngande vardagsmotion minst 30 minuter dagligen.
- Minska stillasittandet, som är en oberoende riskfaktor för ischemisk hjärtsjukdom.
- Remittera gärna till fysioterapeut för träningsrådgivning och förskrivning av fysisk aktivitet på recept (FaR).
- Kost
- Rikligt intag av frukt och grönsaker dagligen, minst 500 g eller fem portioner (hälften vardera).
- En näve nötter dagligen. Rikligt med frön, fiberrika livsmedel, linser och baljväxter.
- Fisk minst tre gånger i veckan, gärna fet fisk.
- Välj flytande, vegetabiliska, omättade fetter hellre än fasta, animaliska, mättade fetter.
- Begränsa salt, sötsaker, godis, läsk och saft.
- Blodtryck: <140/90 mm Hg, gärna 120-130 mmHg systoliskt och 70-80 mmHg diastoliskt. Samma målvärde oavsett om patienten har diabetes eller inte.
- HbA1c minst <48 mmol/mol, helst så normala värden som möjligt hos yngre patienter och de som har nyupptäckt diabetes.
- BMI <25 kg/m2
- Midjemått: <88 cm kvinnor, <102 cm män.
- Rökstopp är det viktigaste målet för rökande patienter. Erbjud gärna vareniklin om inte nikotinersättningsmedel räcker.
Samsjuklighet
Förekomsten av samsjuklighet vid kranskärlssjukdom är mycket sparsamt studerad, men ur empirisk synvinkel är konsekvensen av samsjuklighet vid kranskärlssjukdom mycket lik den som presenterats hos patienter med andra sjukdomar. Samma riskfaktorer som bidrar till kranskärlssjukdom är också vanliga orsaker till andra kardiometabola tillstånd. Samsjuklighet resulterar i lägre fysisk kapacitet samt högre dödlighet. De sjukdomar som ofta återfinns hos patienter med kranskärlssjukdom är diabetes, njursjukdom, stroke, benartärsjukdom (claudicatio intermittens), KOL, reumatologisk sjukdom, artros och depression.
Ungefär 30 procent av personer med ischemisk hjärtsjukdom har antingen perifer kärlsjukdom eller signifikanta förändringar i karotiskärlen. Kärlstatus bör därför ingå vid undersökning av dessa patienter. Börja med att känna efter perifera pulsar och blåsljud över karotis och ljumskkärl. Har patienten tecken på extrakardiell ateroskleros bör man mäta ankel/armindex eller skicka patienten på ultraljud av halskärlen.
Typ-2 diabetes
Typ-2 diabetes är kraftigt överrepresenterat bland patienter med ischemisk hjärtsjukdom. Prevalensen ligger på cirka 20-30 procent, och minst lika många har förstadier till diabetes – antingen förhöjt fasteglukos eller nedsatt glukostolerans. Tidigt initierad behandling kan ha avgörande effekter på patienternas framtida prognos avseende nya hjärt-kärlhändelser. Vid f-glukos på 6,1-7,0 mmol/l eller HbA1c 42-48 mmol/mol bör man därför vara frikostig med att remittera patienter till OGTT, inte minst då många fall av diabetes hos denna patientgrupp yttrar sig enbart i förhöjda tvåtimmars värden.
Vid bekräftad typ-2 diabetes bör behandling sättas in i ett tidigt skede, oavsett utgångsvärdet på HbA1c. Metformin är förstahandsval, medan SGLT-2 blockeraren empagliflozin och GLP-1-analogen liraglutide är andrahandsval hos patienter med samtidig ischemisk hjärtsjukdom. Då den hjärtprotektiva effekten av dessa mediciner tros bero på fler faktorer än enbart glukossänkningen bör patientens totala risk, hellre än nivåerna på glukos/HbA1c, vägas in vid insättande av behandling.
Prognos
Patienter som har haft ett akut koronart syndrom har en klart ökad risk att drabbas av en ny fatal eller icke-fatal kardiovaskulär händelse under det första året. Risken är högst under de första månaderna efter det akuta insjuknandet, med en 28-dagars mortalitet på cirka elva procent. Ettårsrisken för fatala eller icke-fatala kardiovaskulära händelser hos dem som överlever den första månaden ligger på cirka 18 procent. Därefter minskar risken något, men ligger dock kvar på cirka sju procent årligen under de kommande tre åren. Patientens totala risk utgörs av summan av de ingående riskfaktorerna, varför modifiering av dessa är av största vikt. Med optimal behandling av sjukdomen kan således risken för nya händelser minskas betydligt.
- Bonaca MP, Bhatt DL, Cohen M, Steg PG, Storey RF, Jensen EC, Magnani G, et al. Long-term use of ticagrelor in patients with prior myocardial infarction. N Engl J Med. 2015 May 7;372(19):1791-800.
- Eikelboom JW, Connolly SJ, Bosch J, Dagenais GR, Hart RG, Shestakovska O, Diaz R, et al. Rivaroxaban with or without Aspirin in Stable Cardiovascular Disease. N Engl J Med. 2017 Oct 5;377(14):1319-1330.
- Janusinfo - https://janusinfo.se/download/18.3cc95cc2167c579a5a813e99/1545311218942/Repatha-och-Praluent-181220.pdf
- Socialstyrelsen - https://www.socialstyrelsen.se/globalassets/sharepoint-dokument/artikelkatalog/nationella-riktlinjer/2018-6-24.pdf
- Socialstyrelsen - https://www.socialstyrelsen.se/globalassets/sharepoint-dokument/dokument-webb/nationella-riktlinjer/nationella-riktlinjer-primarvardens-stod-till-patienter-med-ohalsosamma-levnadsvanor-2017.pdf



